Tabia Escondeさんよりコメントを頂きました。ありがとうございます。
Tabia Esconde
クチコミ投稿者の情報ローカルガイド • 43 件のクチコミ • 32 枚の写真
(原文)
Location is close to the main street and bus stops.
Heads up, you will need a mask when you enter the clinic.
I came on a Friday afternoon around 16:45 but there was already someone there waiting for the clinic to officially start taking patients at 17:00. On the clinic website, it says first time patients do not need a reservation.
The reception area is small. There are two benches and three stools. There were quite a lot of slippers to put on near the door so it must get crowded at some points.
Receptionists were professional and offered to give me an English form as a new patient. I can’t confirm if the receptionists speak English as I spoke to them in Japanese.
I was actually seen very quickly after 17:00. The doctor was very friendly, kind, and patient. He really put me at ease. He asked if Japanese or English is better to communicate and as others have mentioned, he speaks very good English. He uses a speech to text device to type up the symptoms and your background into your patient file on his computer.
We took some X-rays and he used an ultrasound (?) machine to check my muscles and he explained for the most part my shoulder pain was due to overuse.
The process was very quick and I was out of the clinic by 17:20.
I had a great experience and would definitely come again.
(Google による翻訳)
場所は大通りやバス停からも近いです。
注意してください、クリニックに入るときはマスクが必要です。
金曜日の午後16時45分頃に来院しましたが、すでに17時からの正式な受付開始を待っている人がいました。クリニックのホームページには、初診の方は予約不要と書かれています。
受付エリアは小さいです。ベンチが2つとスツールが3つあります。ドア付近にスリッパがたくさん置いてあったので、時間によっては混むのでしょうね。
受付係はプロフェッショナルで、新患の私に英語のフォームを提供してくれました。受付の人は日本語で話したので英語が話せるかどうかは確認できませんでした。
実際に診察してもらったのは17時過ぎでした。医師はとてもフレンドリーで親切で、忍耐強く接してくれました。彼は本当に私を安心させてくれました。彼は、コミュニケーションをとるのに日本語と英語のどちらが良いのかと尋ねましたが、他の人が言及したように、彼はとても上手な英語を話します。彼は音声テキスト変換装置を使用して、症状と背景をコンピューター上の患者ファイルに入力します。
レントゲンを撮り、超音波(?)装置を使って私の筋肉をチェックし、私の肩の痛みのほとんどは使いすぎによるものだということを説明してくれました。
手続きはとても早く、17時20分には退院できました。
素晴らしい経験ができたので、必ずまた来ます。

Thank you very much for the flowers.
Be careful in your way home.
Please take good care of yourself.
ブレンダさんはGoogleのローカルガイドとして多くの投稿をされています。その中に当院へのものがあります。診察の状況がおわかり頂けると思います。
Brenda Ariesty Kusumasari
ローカルガイド 134 件のレビュー 87 枚の写真
(原文)
As a foreigner living in Kyoto who speak limited Japanese, I'm so grateful to find Ikeda Clinic.
I have knee injury since 2006 and because it gets worse, I decided to visit this clinic.
Ikeda Sensei is a great person and his English is very good.
He really took his time to examine my knee, never rush a thing. He did the x-ray and ultrasound by himself.
He smiled and told me to relax when I was afraid of the pain.
He explained everything with words that are easy to understand. My injury is pretty bad but he told me gently so that it didn't scare me.
We discussed about the treatment in a way that he didn't force me to choose but yet suggest me to think wisely.
I'm thankful for his professionalism and his kindness.
I need to visit this clinic again for further discussion and I feel at ease since I know Ikeda Sensei will take a good care of my injury.
Thank you!
(Google による翻訳)
限られた日本語しか話せない京都在住の外国人として、池田クリニックを見つけてとても感謝しています。 2006年から膝の怪我をしていて、ひどいのでこのクリニックに行くことにしました。
池田先生は素晴らしい人で、英語もとても上手です。彼は本当に私の膝を調べるのに時間をかけました、決して急いではいません。
彼は自分でX線と超音波を行いました。彼は微笑んで、私が痛みを恐れていたときリラックスするように私に言いました。
彼はすべてをわかりやすい言葉で説明しました。私のけがはかなりひどいですが、私を怖がらせないようにやさしく言ってくれました。
私たちは治療について彼が私に選択を強制するのではなく、賢明に考えるように勧めた方法で話し合いました。
彼のプロ意識と優しさに感謝しています。もう一度診察に行きたいですが、池田先生がけがをしてくれるので安心です。
ありがとうございました!
急性外傷時のアイシングは不要。治りが遅くなることも。
RICE から Piece & Love
外傷時の急性期の応急処置としてRICE が有名です。受傷早期の急性期に Rest Ice Compression Elevation を行うことです。
しかしながら近頃では、過度のアイシングや固定により組織治癒への弊害が生じると言われるようになっています。
これらの弊害を起こさないため、提唱されているのが Piece & Love という手法です。
急性期のアプローチ
Protection (受傷後数日は疼痛を悪化させるような運動は避ける)
Elevation (可能な限り心臓より高く受傷肢を挙上し続ける)
Aboid anti-inflamatories (組織治癒を妨げるような抗炎症薬の使用やアイシングを避ける)
Compression (腫脹を減らすために伸縮性のバンデージやテーピングで圧迫する)
Education (不必要な消極的治療や医学検査を避け、活動による利点を教育する)
RICE と比較してアイシングが抜けているのと、抗炎症剤の使用を控えることが異なっています
アイシングに関しては以前から局所の治ろうとする反応も抑えてしまう可能性があることが指摘されていました
池田注)抗炎症剤に関してですが、腫れと痛みが強い場合は最小限の消炎鎮痛剤は必要かと考えます
これは腫れがさらにひどくなり循環障害起こす可能性を考慮した場合、消炎鎮痛剤にて腫れを抑制することも重要です
アイシングに関しては軽症の場合に軽く冷やすのは問題ないとされています。だた軽症にアイシングが必要かということもあります。
大切なのはケースバイケースで判断していくことでしょう。
亜急性期のアプローチ
Load (通常活動に戻るため、疼痛に合わせて負荷をふやす)
Optimism (悲観的ならず、最適に回復できる脳の状態を保つ)
Vascularisation (組織修復の為、疼痛のない心血管系運動を選択し血流をふやす)
Exercise (適切な活動的アプローチにより、可動域・筋力・固有感覚を回復させる)
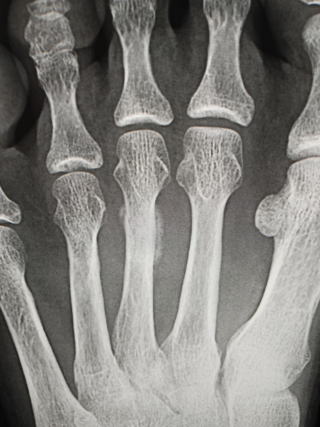
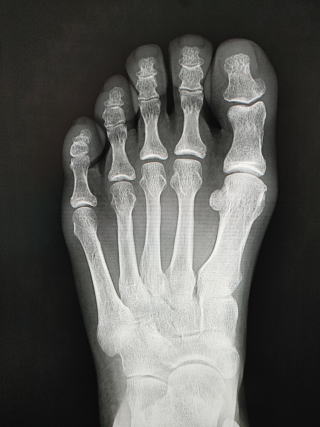
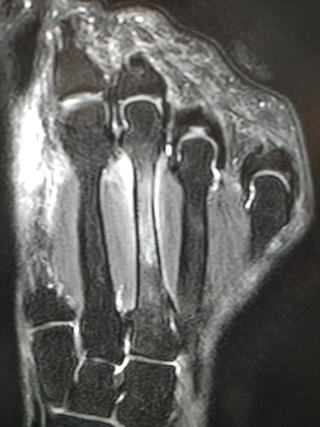
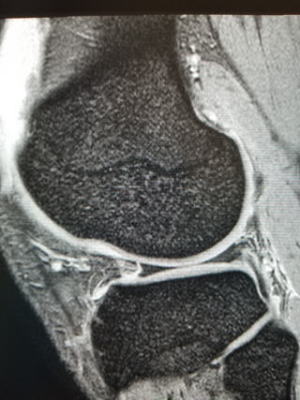
上から6週間目、初診時、初診直後のMRI
症状が出てから日が浅いとレントゲンには何の所見もありません。(写真左)臨床所見として同部に圧痛を認めるのみです。
日にちが2-3週間経過すると仮骨を形成し骨皮質の肥厚を認めます。(写真中央)
MRIは症状出たときから画像に変化があるので、早急に鑑別診断を行う場合にはとても有効です。(写真右)
骨粗しょう症など骨の脆弱性によって荷重部分である骨頭が病的骨折を起こす。高齢者や骨粗しょう症がある場合に、たくさん歩いたり転倒しそうになるなど微少な外傷を起点として大腿骨頭軟骨下の脆弱性骨折が起こるとされる。はっきりとした誘因が無い場合もある。急激な歩行時の股関節部の痛みが生じることが多い。
検査はレントゲンでは初期には変化が無く、精査としてMRIをを行う。鑑別診断としては、特発性大腿骨頭壊死、一過性大腿骨頭萎縮症がある。骨頭が保たれていれば局所の安静、免荷を行う。痛みには消炎鎮痛剤を使用する。骨頭が圧潰するようなら人工骨頭置換術となる。股関節唇損傷を高頻度に合併している。難治性のSIFFHに関節鏡にて関節唇を修復する手術を行い治療する方法が近年、報告されている。
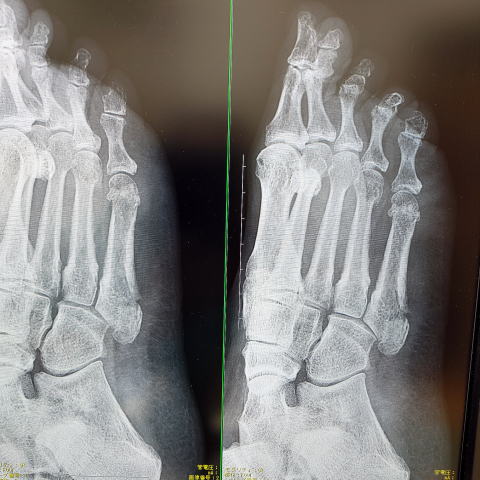
右から順に、初診時→3ヶ月後です。経過中、徐々に転位が広がってきましたのでLIPUS(低出力超音波パルス療法)を1ヶ月間行いましたところ、局所痛の改善や仮骨の形成をみています。
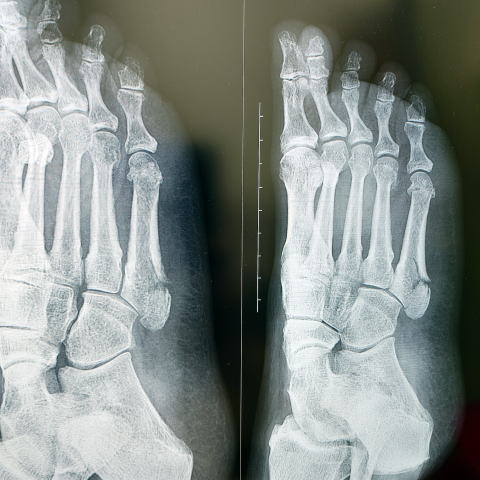
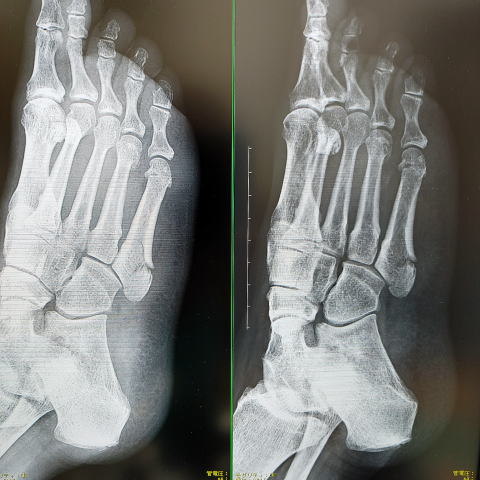
肘外側の痛みがあり、上腕骨小頭骨端核の無腐性骨壊死で、同部の離断性骨軟骨炎(OCD;osteochondritis dissecans)との鑑別が難しい。原因ははっきりしておらず、上腕骨小頭の循環障害の説がある。比較的稀とされるが、学会報告も少なく、千葉こども病院が4例の経験を報告しているが、2001年から2015までの15年で比較的大きな小児病院でもこの数字であるので、実際にはなかなか出くわさないと言えよう。
オーバーヘッドの運動を繰り返す子供の利き腕に起こることが多い。また外傷後に生じる例も報告されている。通常は、肘の痛みや可動域制限を訴えて来院する。レントゲン像は多彩であるとされる。経過中に、萎縮して分節化し、その後、再生していく経過をたどることが多いとされる。通常、保存治療が行われて、痛みの程度により当初のみ外固定を追加する。オーバーヘッドの運動は控える。治療には、平均15ヶ月を要し、長期間、離脱せずに経過を見ていく必要がある。治療に時間が掛かること、生活制限があることなど、患者、家族に理解して貰うことが重要。
1.ビタミンDと骨粗しょう症
日本における原発性骨粗鬆症女性の50%がビタミンD不足または欠乏との報告がある。潜在的なビタミンD不足・欠乏が起こっており、これにより骨粗しょう症が増えていると考えられる。ビタミンDが欠乏・不足したまま治療を行うと、やはり効果が落ちるのが分かっている。ビタミンDとビスフォスフォネートの併用でより効果的に骨塩量の上昇が認められる。一方で、治療開始時の血清カルシウム量が低い場合はBPとVD併用でも骨塩量の増え方が少ないとされる。
2.デノスマブ(プラリア)治療におけるビタミンD製剤の種類(天然型か活性型か)による効果の違い
結局のところ、はっきりとしたエビデンスは今のところない。治験では天然型を使用している。活性型は腎障害に注意。無理に活性型を使う必要は無く、もともと活性型を使用しているケースでは、プラリアをオンする形はあり。活性型を使用する場合は必要に応じてカルシウム投与量を調整する。
3.副甲状腺機能亢進症に注意
骨粗しょう症の原因の一つに副甲状腺機能亢進症がある。亢進すると骨からカルシウムが溶け出し血中カルシウムが上昇する。従って骨の治療を行う前にまず血中カルシウム量を測定し、高い場合は副甲状腺機能(PTH intact)を調べる。PTH製剤の治療を開始する場合は、副甲状腺機能を調べて行う必要がある。
本日のコラム599 骨粗しょう症 薬物治療
骨粗しょう症の予防は運動、カルシウムやビタミンDの摂取、日光浴などがある。ただし実際には効果が十分でないことが多い。
原発性骨粗しょう症の薬物治療の開始時期は、大腿椎の脆弱性骨折がある場の値に関わらず適応あり。脆弱性骨折がない場合はYAM値70%以下、腰椎や大腿骨以外の脆弱性骨折がある場合はYAM値80%未満で行う。
どの薬剤を使うかは、治療二年を目処にDXA70%以上を目指す。基礎疾患により使用が制限される。
1.BP製剤
長期使用で非定型的大腿骨骨折
顎骨壊死
腎障害(BPのうちイバンドロン酸ナトリウム塩;ボンヒバは腎障害が比較的少ないとされる)
内服後に発熱、関節痛(インフルエンザ様)
2.SERM製剤(ラロキシフェン、バゼドキシフェン)
保険適応は閉経後骨粗しょう症(従って閉経後の女性のみ)
閉経前後では更年期障害を悪化させる可能性あり
下肢静脈血栓症(寝たきりや超高齢者には慎重投与
通常、閉経後から65歳ぐらいまで
3.抗RANKL抗体製剤(プラリア)
低カルシウム血症(初回投与後一週間以内にみられることが多い)
投与中止で骨吸収が過剰になることあり
6.PTH製剤
高カルシウム血症や副甲状腺機能亢進症には禁忌
悪性腫瘍治療中は禁忌。既往歴では慎重投与もしくは投与回避。
*遺伝子組換テリパラチドの場合、使用説明書では『原発性骨腫瘍もしくは転移性骨腫瘍の患者は投与禁忌』となっているが、実際の運用では全ての癌で既往も含めて投与を控える方が安全とする考えがある。リスクとベネフィットを常に考慮する必要がある。
7.抗スクレロスチン抗体(イベニティ)
アレンドロン酸ナトリウムに比して、重篤な心血管系の副作用が多い。
心筋梗塞、不整脈、脳梗塞の治療中または既往がある場合は治療対象から外す方が良いとする意見がある
8.活性型ビタミンD製剤
エルデカルシトールは、腎機能低下症例で効果が強く出るので、減量や定期的な採血(3-6ヶ月)が必要
テリパラチチドとの併用で高カルシウム血症、ミルク・アルカリ症候群(高カルシウム血症、高窒素血症、アルカローシス等)・・・併用注意
他剤との併用することも多い
■高齢者でも使いやすい薬剤
○エルデカルシトール
○BP製剤
○抗RANKL抗体(プラリア)
○PTH製剤
△抗スクレロスチン抗体(イベニティ)
△SERM製剤(ラロキシフェン、バゼドキシフェン)
■骨折リスクの高い骨粗しょう症
○PTH製剤(癌の治療中は不可 癌の既往がある場合も慎投与もしくは投与回避)
○抗スクレロスチン抗体(イベニティ)
■乳癌後にも使える
○エルデカルシトール
○BP製剤
○SERM製剤(アロマターゼ阻害剤の作用を減弱させるのでアロマターゼ阻害剤で治療中は使用しない)
○抗RANKL(プラリア)
○抗スクレロスチン抗体(イベニティ)
■腎機能が低くても使える
○抗RANKL抗体(プラリア)+カルシウム・ビタミンD合剤(デノタス)・・・天然型VDなので腎障害は起こらない
△SERM製剤(ラロキシフェン、バゼドキシフェン) 単独または+アルファカシドール製剤(慢性腎不全に適応あり)
△イバンドロン酸ナトリウム塩(腎機能による
■低カルシウム血症でも使える
△SELM製剤
腎機能に問題なければ、エルデカルシトール、PTH製剤は使用できる
本日のコラム598 脊椎由来の痛み・しびれ
<頚部痛・肩こり>
「肩こり」定義:頸より肩甲部にかけての筋緊張、重圧感、および鈍痛
椎間板 変性や外傷で、神経終末が椎間板内部に侵入
椎間関節
神経根 環軸椎不安定症などでC2神経根障害は大後頭神経刺激症状→後頭部痛
頚椎外傷 高エネルギー損傷以外でも高齢者は自己転倒などで頭部をうち軸椎骨折が高頻度に起こる。強直脊椎では小さな外力で骨折。
頚部筋群 胸椎後弯増大、腰椎前弯の現象で、前方注視には頚椎の挙上が更に必要となり頚部痛生じる
肩甲帯 懸垂関節故に僧帽筋・肩甲挙筋への緊張
肩関節障害 可動域の低下→肩甲部のより大きな運動→周囲筋の負荷増大
鑑別診断
頸椎症 理学所見に神経根や脊髄障害の症状が無く画像で椎間板や椎間関節の変性以外認めない
頚椎症性神経根症 発症初期は頚部痛や肩こり単独であることが多い。進行しても頚部痛のみのこともある
頚髄症 頚部痛を合併し、主訴が頚部痛のみのことがある(主症状は手巧緻障害、深部腱反射亢進、歩行障害)
頚椎椎間板ヘルニア 頚部痛、肩甲部痛のみのことあり
頚椎後縦靭帯骨化症 頸部可動域制限が生じることによって頚部痛や肩こり
感染性脊椎炎 易感染性宿主では常に考慮。化膿性脊椎炎(血液の炎症反応増加)、結核性脊椎炎(血液での炎症反応が弱い。クオンティフェロン検査、ツベルクリン反応、喀痰培養検査)
転移性脊椎腫瘍 肺癌(胸部X線、胸部CT)、乳癌(CEA Ca15-3)、前立腺癌(PSA)胃癌(既往、CEA Ca19-9)、甲状腺がん、腎細胞癌(腹部CT)、多発性骨髄腫(免疫電気泳動)、悪性リンパ腫(sIL2-R)
原発性脊椎腫瘍 硬膜内髄内腫瘍が多い(神経鞘腫、髄膜腫)
関節リウマチ 環軸椎前方亜脱臼、環軸椎垂直脱臼→環軸椎不安定症・環軸関節の骨破壊→頚部痛・肩こり
体軸性脊椎関節炎 45歳以下で発症、3ヶ月以上の脊椎の痛み、HLA-B27陽性と2つ以上の脊椎関節炎 原因疾患は強直性脊椎炎(AS)、乾癬性脊椎炎
リウマチ性多発筋痛症 血液検査で炎症所見。赤沈の亢進、CRP増加、RF陰性。朝のこわばり。側頭動脈炎
頚椎骨折
破壊性脊椎関節症(透析脊椎症)
筋筋膜性頚部痛・本態性肩こり
肩疾患 肩関節周囲炎、腱板断裂、Loose shoulder、変形性肩関節症、胸郭出口症候群
その他 眼精疲労、うつ病、心血管系障害(冠動脈障害など)、顎関節症
<背部痛>
1.緊急性を要する背部痛
心・大動脈系異常→大動脈解離、大動脈瘤破裂、心筋梗塞。緊張性気胸。
硬膜外血腫の急性発症 突然発症の背部痛に伴って急速に進行する下肢麻痺、膀胱直腸障害。抗凝固剤服用。子供でも起こる。除圧術+血圧・凝固系の管理 鑑別診断;血液系疾患(悪性リンパ腫など)MRI軸位でダンベル腫瘍様所見
*ダンベル型腫瘍;神経鞘腫7割、神経線維腫1割、神経芽腫・神経節神経腫1割、髄膜腫5%、血管腫2% その他(血管脂肪腫、傍神経節腫、悪性末梢神経鞘腫瘍、悪性リンパ腫、黒色腫、横紋筋肉腫、孤立性線維性腫瘍(SFT)、メラニン細胞腫)
2.見逃してはならない注意すべき背部痛
1)転移性脊椎腫瘍 亜急性(~慢性)発症 red flagsのなかでも55歳以上、癌の既往、予期せぬ体重減少が重要。背部痛を主訴とした30-40歳代でred flagsなしで癌の脊椎転移のこともあるので注意が必要。 2)炎症性疾患(化膿性脊椎炎・リン酸カルシウム結晶沈着症)
化膿性脊椎炎;初診時に発熱が無いことが多い。MRIが有効。血液培養必須。
リン酸カルシウム結晶沈着症 Crown Dense syndromeが有名。ほか関節や靱帯、椎間板、椎間関節などに石灰化をきたし炎症を起こす。
3)硬膜動静脈瘻 誤診率の高い疾患 腰部脊柱管狭窄症と症状が似ている。60歳代の男性に多い(男女比2:1) MRI脊髄円錐部のT2高輝度、Frow void
3.青壮年期の背部痛(主に30-50歳代)
1)胸椎椎間板ヘルニア 背部の軸性疼痛や放散痛、脊髄症状(歩行障害、膀胱直腸障害)
4.脊柱変形による背部痛
1)子供の側弯症(主に思春期特発性側弯症)
思春期特発性側弯症は、かつて痛みが伴わないものと考えられてきたが、近年は腰背部痛の原因疾患の一つとして考えられている。痛みは上位胸椎領域・右肩甲帯周囲にみられることが多い(humpと関連?)
2)成人脊柱変形 腰曲がり→脊椎後側弯。胃食道逆流症を起こしやすい。
5.その他の珍しい背部痛
1)成人期の脊椎係留症候群 出生時から小児期にみられるが成人になって見つかることもある。臀部下肢に放散する背部痛。下肢の機能障害(筋力低下、しびれ、筋萎縮)。膀胱直腸障害。自験例では20歳代で前屈すると背部痛がありMRIで見つかった。MRIで脊髄円錐部がL2より低位に位置する。脊髄終糸の肥厚、硬膜内の脂肪腫。
本日のコラム597 膝離断性骨軟骨炎 Osteochondritis dissecans of the knee
離断性骨軟骨炎は関節内の軟骨が剥がれてくる病気。少年野球などで肘にも起こる。成長期のスポーツ障害。小学生や中学生のスポーツを頑張っている子供さんが膝を痛いという時は必ずチェックする。初期の症状は非特異的で、膝の前に限局した自発痛と運動時の疼痛が生じることが多い。進行すると引っかかり感、水腫、ロッキングなどがみられる。
早期にはレントゲンでは写らないことが多い。早期ほどMRIでないと分からない。男女比は2:1で、膝の内側に多く発生します。(内側85%、残り15%は外側、日本では外側顆50%)
外顆や大腿膝蓋関節面や膝蓋骨にみられることもあります。
治療は成長期で骨端軟骨が閉じていない時期で、なおかつ骨軟骨片が安定している場合は免荷や局所の安静(3-6ヶ月)で改善をはかる。癒合が遷延する場合や骨端軟骨が閉じている場合は、鏡視下にドリリングを行い治癒を促進する。骨端線閉鎖後は保存療法、ドリリングが奏功しにくい。
保存的治療で改善しないもの、また骨片が遊離しているものは、固定術などが選択される。遊離骨片が小さい場合は骨片を摘出するだけのこともあり。損傷した軟骨部分の改善が見込まれにくい場合は、非荷重部の大腿骨骨頭軟骨を円柱状に採取して欠損部を埋め込みます。
注:アジア、日本では外側円板状半月板が欧米より多く、外側型の離断性骨軟骨炎が合併する頻度が高いとされています。外側顆が50%程度。
| 単純X線像におけるOCDのブリックル分類 | |
| Stage1 | 黎明期 |
| Stage2 | 透亮像 |
| Stage3 | 分離機 |
| Stage4 | 遊離期 |
| Stage5 | 遊離体形成期 |
| MRIを用いたOCDのNelson分類 | |
| Grade0 | 正常 |
| Grade1 | 軟骨面は正常 病変部の信号変化あり |
| Grade2 | 軟骨面にj高信号の亀裂を認める |
| Grade3 | 関節軟骨片とその母床の間に 薄い高信号領域の侵入を認める |
| Grade4 | 関節軟骨片が完全に遊離 |
本日のコラム589 頚部神経根症を正しく診断する
神経根症とは、脊椎から出る神経根部が何らかの圧迫を受けてその支配領域の痛み、しびれ、麻痺が出る病態をいいます。通常は片側性で、両側出る場合は左右の神経根に障害があります。頚椎の神経根はC1ーC8まであり、それぞれがオーバーラップしながら分布しています。 神経根の症状は比較的漠然としており、項部痛(C4)、肩甲上部痛(C5 or C6)、肩甲間部痛(C7 or C8)、肩甲骨部痛(C8)に分かれます。頚椎の神経根症の場合、上肢のしびれや痛みに先行して項部や肩甲部、肩甲内側部に同時もしくは先行して痛みが生じます。(項部痛や肩甲部痛、肩甲内側部痛のみのこともある)
逆に過去現在ともに項部や肩甲帯に痛みが出ていない場合は神経根症ではない可能性が高く、無いと言い切るドクターもいます。ただし痛みに関してはよく尋ねないと単なる肩こりと思っていることもあるので気をつけること。
実際の診療では、神経疾患や頚髄症、複数の根症状などが混在することも多いので注意深く診療する必要がある。
| 疼痛部位 | 片側性が原則。両側根症は両側 | ||
| 項部 | C4 | C4 | 横隔神経 同側横隔神経麻痺 |
| 肩甲上部 | C5、C6 | C5 | 三角筋の低下> 上腕二頭筋の低下 |
| C6 | 三角筋の低下< 上腕二頭筋の低下 |
||
| 肩甲間部 | C7,C8 | C7 | 上腕三頭筋減弱 |
| C8 | 手指内在筋減弱 下垂指 巧緻障害 |
||
| 肩甲骨部 | C8 | ||
右から順に、初診時→3ヶ月後です。経過中、徐々に転位が広がってきましたのでLIPUS(低出力超音波パルス療法)を1ヶ月間行いましたところ、局所痛の改善や仮骨の形成をみています。



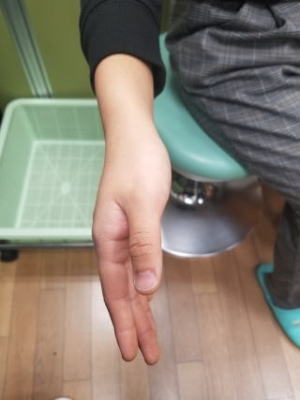
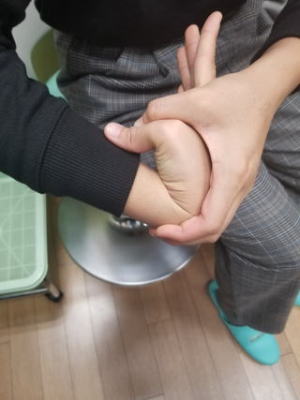
朝起きたら手が動かないと来院されました。典型的な橈骨神経麻痺です。ご厚意により写真掲載を許可して頂きました。ありがとうございます。
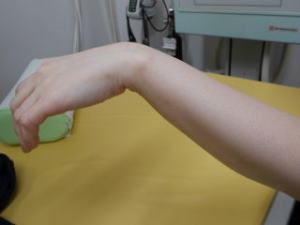
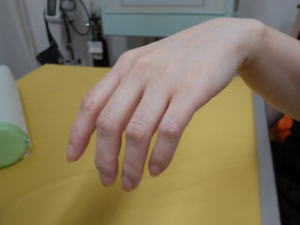
運動麻痺:前腕回外、手関節伸展、MP関節伸展(手関節背屈位)
母指-示指指間部の知覚障害
骨折の治療期間が4割も短縮する研究結果がある低出力超音波パルス治療を導入しています。実際、早く治ると好評です。試合が迫っている、早く練習を再開したいという方にはうってつけの治療です。
治療時間は一回20分です。待ち時間が長くならないように予約制(初診除く)となっています。


生まれつき関節が柔らかい人がいます。大きくなっても普通の人より関節が柔らかいです。足関節が柔らかい場合などは捻挫しやすかったり、運動時にグニャグニャした感じが出ることがあります。関節が柔らかいだけで他に身体的異常が無ければ、心配することは無いとされています。関節が柔らかいと体が柔らかいというメリットもあります。捻挫を繰り返す場合は運動時にテーピング等で固定すると良いでしょう。また関節周囲の筋肉を鍛えるのもケガの予防につながります。
(許可を得て掲載しています)
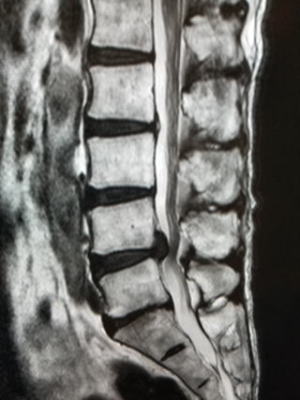
| 早期腰椎分離症(疲労骨折) |
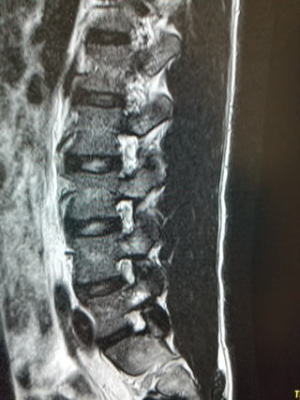 新鮮腰椎分離症 原因は疲労骨折 MRI:T2強調像L5左側椎弓に高信号あり 新鮮例は小中学生で多く、高校生では進行例、陳旧例が多い。成人ではほぼ陳旧例ですが、まれにハイアスリートで新鮮例があります。 新鮮例と一部の進行例は適切な治療により治すことができます。年齢が低いほどすべり症を併発するので注意が必要です。早期の診断はMRIで行います。早期のものはレントゲンでは分かりません。 |
| 一過性大腿骨頭萎縮症 |
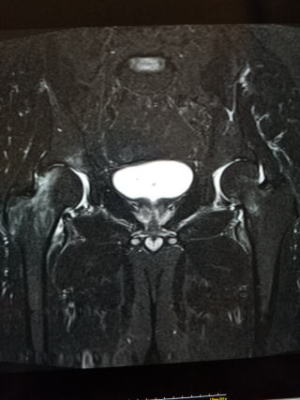 一過性大腿骨頭萎縮症 股関節痛がでます。 妊娠後期または壮年~中年男性に多い。原因は不明です。初期はレントゲンでは所見に乏しい。MRIでT1強調で低信号、T2強調画像で高信号を認めます。 治療は保存療法。痛む場合は松葉杖で免荷。およそ6ヶ月掛かります。 |
子供が朝起きたら首が痛くなって、痛む方と反対側に顔をひねるようにして訴える病気です。はっきりした誘因が無い場合もありますがマット運動などでの外傷が契機となることもあります。ほとんどが子供に起こりますが、まれに大人にも発症することがあります。今回、格闘技で頸椎を捻られてから首に引っかかり感があるとのことで来院されたまれな成人例をご紹介します。(本人の許諾を得ています)
環軸関節は、第1頚椎であるリング状の環椎と第2頚椎である歯突起という突起を持った軸椎で形成されます。主に首を左右に向く動作を担っています。この環軸関節がずれてしまい、痛みで首が動かせなくなる状態を環軸関節回旋位固定と言います。
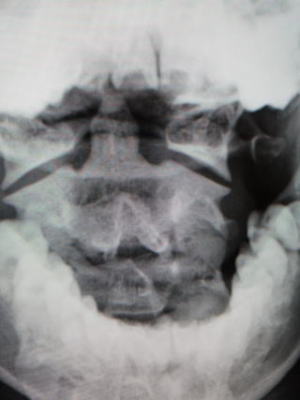
初診時(受傷後一ヶ月)
左:レントゲン開口位正面像
歯突起が右にずれています。また下顎が左に向いています。
右:MRI 横断像 歯突起が右方向にずれています。歯突起を止めている環椎横靱帯の左側が高信号(T2強調像)
ソフトカラーを装着して安静をはかりながら、京大病院を受診して頂きました。
*成人例は極めてまれで、論文もわずかしか無い状況でした。一般的に改善しない場合は手術が必要なこともあり、念のため京大病院整形外科脊柱外来にコンサルトしています。
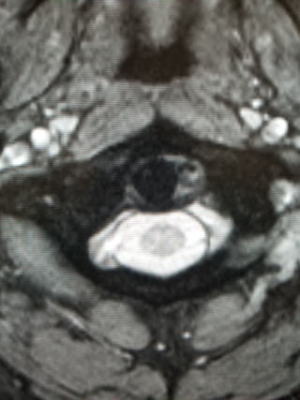
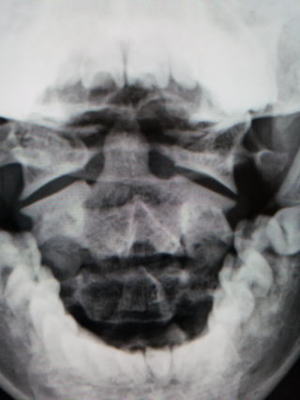
一ヶ月後
頸椎のソフトカラーを装着し、痛みは改善しました。画像上も歯突起はほぼ中央に収まっています。可動域も良好で引っかかり感は消失しています。
MRIでは、初診時に腫れていた環椎横靱帯の左側は縮小しています。
 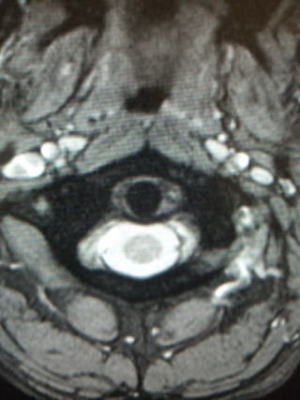 |
今回、MRI像の経時的変化をみると、当初、外傷性に環椎横靱帯の片側性損傷が起こり、これにより同靭帯の腫れ(浮腫)が一側に生じた結果、歯突起が中央より偏位したのではないかと思われます。その後、局所安静により腫れが引いて歯突起が中央に戻り、病状が改善することが示唆されます。
半月板と関節包は連続してつながっていますが、外傷などにより関節包との接合部で裂けて分離する状態をいいます。
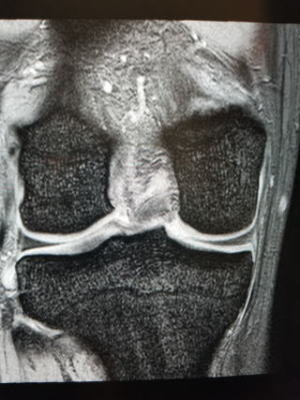
腰椎椎間板ヘルニア ヘルニアの大きさと症状は一致しませんが、腰痛や下肢痛、しびれの原因となります。椎間板の変性によって起こります。大切なことはヘルニアの位置と症状が一致するかどうかです。大きなヘルニアでも無症状のことがあります。画像だけで早合点してはいけません。
早ければ中学生ぐらいで発症します。椎間板ヘルニアの90%は平均4ヶ月で吸収され縮小します。大きなものは一年ほど掛かります。残りの10%は吸収されずに残ります。このことが分かってからは手術することが随分と少なくなりました。
手術適応は膀胱直腸障害を起こすもので溢尿や尿閉を来す場合は48時間以内の緊急手術が推奨されています。また保存治療に抵抗する強い痛み、しびれ、麻痺がある場合も手術を考慮しますが、絶対しなければならないものではなく、相対的手術適応とされご本人の希望により行います。
足の裏などに生じるしびれ感は手術をしても改善しにくいことは知っておいてください。
保存治療はお薬や理学療法、腰痛体操、運動療法などを組合せて行います。発症すると慌てて腹筋、背筋などの筋トレを始める方がありますが、病状により返って悪化することもありますのでご注意ください.
骨化性筋炎は、外傷や手術後などに局所で石灰化が起こり骨化する病気です。骨化が小さいものなら支障が無いこともありますが、大きくなると関節の可動域が障害され日常生活や運動で支障が出ることがあります。有名なのはコンタクトスポーツで相手の膝が太ももに入り、大腿四頭筋が損傷して血腫を形成し骨化するケースです。
文献や専門書には、骨化は成長して半年ぐらい大きくなる、骨粗鬆症で使うビスフォスフォネートでの保険外使用、ウロキナーゼにより血腫を溶かす治療などが書かれています。
自然経過が実際どうなるのか、はっきりと書いたものはありませんでした。今回の事例のように局所に負荷を掛けなければ、縮小してレントゲンで見えなくなり、また超音波でも著しく縮小することもあることが分かりました。おそらく、完全な骨化までには至らず、日常生活を普通に送る程度の局所安静の結果、生じた石灰化が吸収されたものと考えます。→海外の文献によると30%~40%ぐらいは吸収されて消失するとあります。
従って、受傷後の骨化が完成しないうちは、局所安静により早期であるほど吸収され消失する可能性があり得ることをわかりました。
早期リハビリの時代ですか、この病気だけは無理をしないことが重要となります。
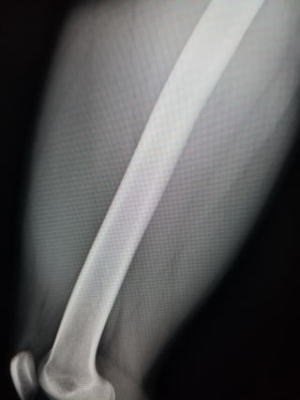
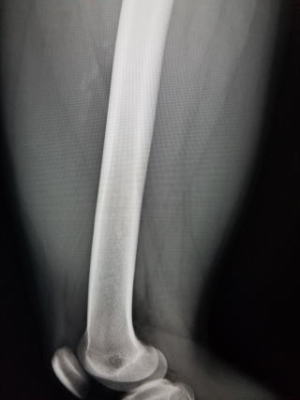
初診時(受傷2週間目)
蹴りを大腿に受けて受傷。正座をすると突っ張るとのことで来院。触診で大腿前面の腫れと皮下の硬結を認める。レントゲンでは骨傷なし。超音波では中間広筋内部に高エコーの石灰化を思わせる像を認めました。
*石灰化はレントゲンより超音波の方が遙かに感度が高いです。
直ちに運動を控えて貰っておとなしい生活を指導でしました。
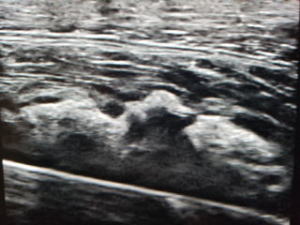
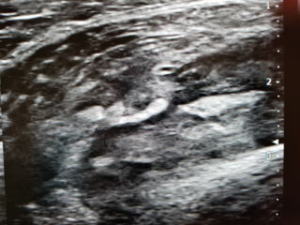
受傷4週間目
レントゲンで大腿骨前面に石灰化を認めます。超音波では石灰化が成長してくっきりと見えています。
局所に負担を掛けない生活を継続してもらう。
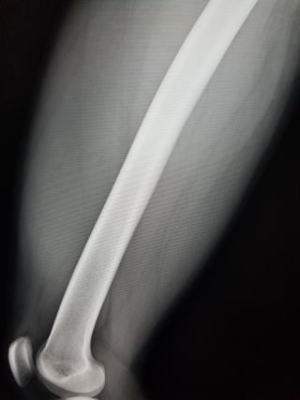
受傷7週間半
ご本人よりなんかすっきりしてきました。腫れも触れませんとのこと。レントゲンで石灰化は消失しています。また超音波でもかなり縮小してきています。触診で硬結は触れませんでした。
子供の腰痛は分離症(疲労骨折)のことがあります。様子を見ているとなんとなく痛みが改善して、運動するとまた痛くなるといったことを繰り返します。こうなると疲労骨折が偽関節となり元に戻らなくなります。初期の分離症なら治すことが可能です。治療器具として徳島大学方式の腰部硬性装具が有名です。当院でも同じ型のものを使用して治療しています。
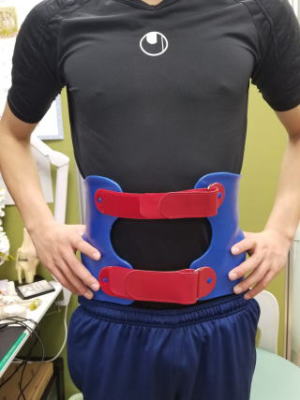
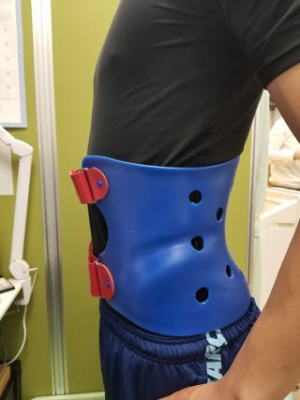
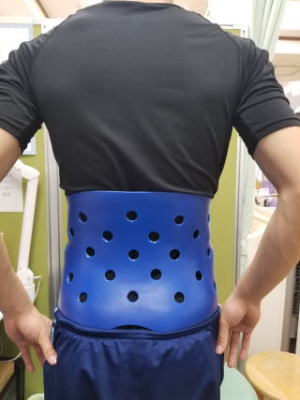
サッカー少年に装着しました。日本代表カラーです。およそ3ヶ月装着して頂きます。その間は、ストレッチや体幹の筋トレなどを無理せずに行って貰います。
膝のお皿の骨が2つ以上に別れているものを分裂膝蓋骨と言います。原因は成長期の融合不全とも疲労骨折とも言われいますが、はっきりとは分かっていません。
分裂膝蓋骨のうち痛みが出ているものを有痛性分裂膝蓋骨といいます。
多くは小児期に発症します。男子に多いです。痛みが出る時期は運動量を落とし、痛みがでない範囲とします。同時に足だけでなく体幹を含めたストレッチを行います。保存療法で治らずに痛みが続く場合は手術を考慮します。
分裂していても痛みもなく生活している人は沢山おられます。痛みがあれば、放置せずに適切な治療を受けましょう。
<アキレス腱障害に対する保存療法>
・アキレス腱障害には、以下の3つに分類されます。
1.アキレス腱症(踵骨付着部の近位2cmより頭側)
2.アキレス腱付着部症(踵骨付着部の2cm近位まで)→狭義のアキレス腱付着部症と踵骨後部滑液包炎の2つの病態がある
3.踵骨後部滑液包炎
*最近では変性が中心となっていることがわかり、この場合、~炎ではなく~症と呼ぶことが多くなっています。
スポーツ障害として多くが発症、ランニングで起こることが多い。アキレス腱症が6-7割、付着部症が2-3割とされる。原因は、内的要因として加齢、肥満、遺伝、DM、関節リウマチ、ステロイド長期投与など。外的要因として、トレーニング内容、未熟な技術、ウォーミングアップやクールダウン不足、不適切シューズなど。
病態:略
治療:保存療法が主。
米国整形外科学会が推奨する保存療法のコンセンサス:糖尿病、神経障害、免疫不全、65歳以上、喫煙者、活動性が低い、肥満(BMI>30)、末梢血流不全、皮膚疾患など
通常レベルの生活への復帰は、手術と保存療法で差が無いとされる。スポーツへの復帰は手術療法の方が優位。
手術のリスクとしては、感染、創部トラブル、神経損傷がある。
保存療法のリスクとして、再断裂と深部静脈血栓が手術療法より高いとされる。
これらに加えてエコー所見が重要となっている。底屈位でギャップが5mm以下なら保存療法の適応あり。
<保存治療のコツ>
ギブスでの伸展位固定は徐々に廃れている。ヒールリフトの状態でアキレス腱用装具か専用ブーツを装着する。最大底屈位から徐々に中間位に変更。可動域訓練は受傷から1-3週間の開始することが多い。早すぎると再断裂や癒合部の延長につながるので注意が必要。加重は、従来の8週間免荷に対して、受傷からすぐに荷重をかける早期加重療法が良好な成績をあげているとの報告もあります。だたしいつから動かすのか、荷重をかけるのかは、一定のコンセンサスを得ていません。最近のプロトコールでは底屈位で全荷重をすぐに許可しているものもあります。
写真:アキレス腱断裂 超音波画像 最大底屈して断裂部(GAP)が十分寄るかどうかチェックしています。
ピロリン酸カルシウムの化合物が関節内に蓄積して炎症を起こすと痛み、腫れなど痛風に似た症状がでます。痛風は尿酸の結晶が蓄積します。これらを合わせて、結晶誘発性関節炎にカテゴライズされます。いずれも痛みは強く、下肢なら歩行困難となります。治療法は、発作時はNSAIDsなどの消炎鎮痛剤を使用します。
超音波で関節軟骨に結晶が沈着しているのが見えることがあります。痛風は軟骨表面に、偽痛風は軟骨内にいずれも層状に蓄積します。
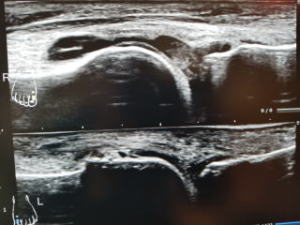
右上の超音波画像で関節軟骨の上にもう一層結晶の沈着があり二重に見えています。
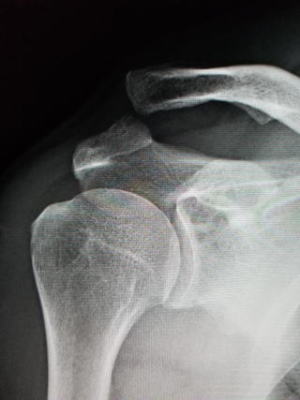 肩甲骨と鎖骨をつないでいる関節です。鎖骨の一番外側にあります。この関節はコンタクトスポーツなどの外傷で脱臼することがあります。ポコンと上に膨らみ、押すと戻りますが手を離すとまた上にずれてきます。損傷程度により保存治療もしくは手術療法が選択されます。プロスポーツでは長期離脱を嫌って手術しないこともあります。
肩甲骨と鎖骨をつないでいる関節です。鎖骨の一番外側にあります。この関節はコンタクトスポーツなどの外傷で脱臼することがあります。ポコンと上に膨らみ、押すと戻りますが手を離すとまた上にずれてきます。損傷程度により保存治療もしくは手術療法が選択されます。プロスポーツでは長期離脱を嫌って手術しないこともあります。最近、ちょっとしたこだわりで作っているのが「外せるギプス」です。もちろん固定が常時必要な場合は装着したままとなりますが、できれば外して入浴やシャワー浴を行いたいものです。そこで医学的に問題なければ、脱着可能なギプスを作成するように心がけています。マジックテープで簡単に外せます。
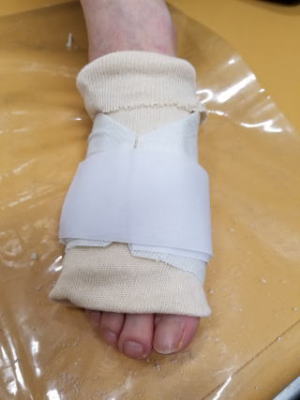


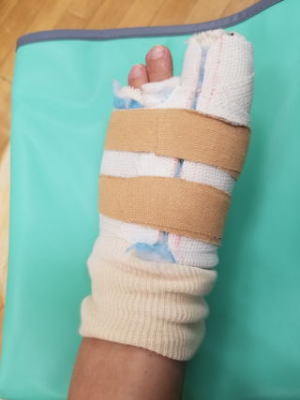
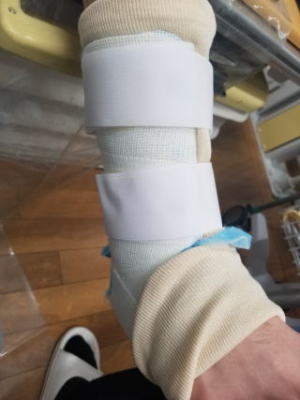
外せるのでとても助かると好評です
理学療法の待ち時間は、通常5分から10分です。同じ器械を使う人が重なった場合、30分程度掛かることがあります。


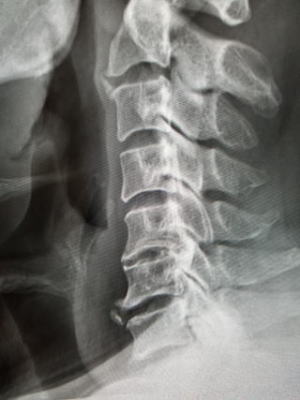
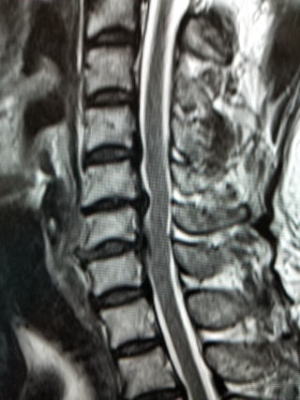
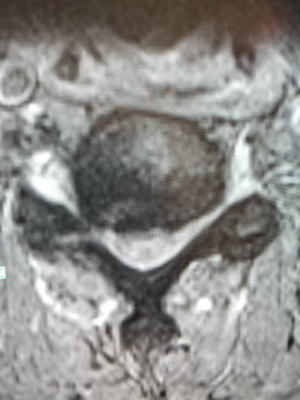
脊椎の構造体の一つとして椎体後面を補強するように靱帯が縦走しています。これを後縦靱帯といいます。この靱帯が骨化して肥厚する病態を後縦靭帯骨化症といいます。原因は不明です。骨化は少しずつ大きくなりまた上下にも伸展します。ただし骨化の成長自体はゆっくりなので急速に大きくなることはないとされています。
骨化が大きくなると後方にある脊髄神経や腰椎レベルですと馬尾神経が障害されて症状が出てきます。主な症状は、脊髄症といって頚椎で起こるとボタンをはめたりする動作が上手くいかなくなります。(巧緻障害)。また歩行障害や膀胱直腸障害がでます。
症状がある程度進行する場合は、手術を考慮します。手術は進行してしまうと現状を維持する目的となりますので、あまりひどくならないうちに行う方が良いと考えます。とはいえ、ほとんど症状がない場合は手術を急ぐ必要はありません。
頚椎の場合、転倒などの衝撃により一気に麻痺が出ることがあります。日常生活では転倒をしたり、コンタクトスポーツは避けるようにします。
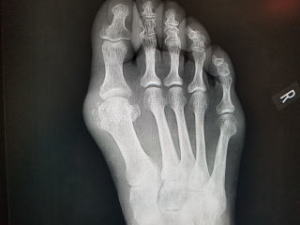
痛風発作は、血中の尿酸値が高くなって関節、特に母趾根部にあるMTP関節に蓄積します。尿酸は水に溶けにくいので冷える部分で塩(結晶)として析出していきます。従って母趾根部だけでなく、アキレス腱、足底、膝、肘などの関節やその周辺に蓄積し通風発作を起こします。
さて今回の症例は、ランニング好きの方が母趾根部にある母趾種子骨周辺に腫れと痛みを訴えて来院されました。足は赤く腫れて歩行困難でした。初見では、痛風の可能性が高いと思ったのですが、レントゲンや超音波検査で、母趾種子骨の周辺に石灰化像がみられ、石灰沈着性の急性炎症が生じたものと考えられます。ちょうど短母趾屈筋腱付着部の外側に接するように石灰が生じており、おそらく腱周辺の滑走性を保つためにある滑液包に石灰が沈着する急性炎症が生じたものと考えました。
炎症が強いので、ご本人と相談の上、超音波ガイド下にステロイド、局麻剤、生理食塩水で薬液注入、吸引、ポンピングを行いましたが、石灰が硬く、上手く吸い出すことは出来ませんでした。残存した石灰は注射針で砕いておきました。数日して炎症はほぼ治まり、歩行時痛は改善、注射を打ったところが少し痛いとのことでした。超音波検査を再度行いましたところ、腫れや炎症初見は改善、石灰沈着も縮小していました。
このような石灰化は、急性炎症に伴うことがあり、当初はミルク状で吸引可能なのですが、繰り返したり、時間が経つと硬い石のようになってしまいます。
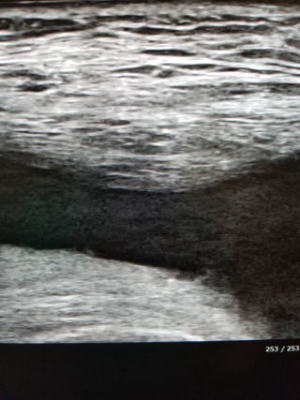
そんなことはありません。これは毎回患者さんに説明していることですが、膝の水は感染や炎症でたまります。多くの場合、こすれた軟骨の破片が関節内に浮遊して、関節を覆っている滑膜が反応して軟骨を溶かすために炎症状態となります。関節液には、痛みや炎症を引き起こす物質に加えて軟骨を溶かす成分も含まれており、炎症を繰り返すことにより正常軟骨も溶けていくことになります。そして徐々に変形が進みます。こういった悪循環を断ち切るためには、膝の水を抜いて潤滑作用のあるヒアルロン酸を補うようにします。
もちろん、これだけでは膝の状態は戻ってしまうので、筋トレが重要となります。当院では、関節穿刺・ヒアルロン酸注入に加えてストレッチと筋トレを指導し実践して頂いています。課題としては、こういった運動療法をいかに継続するかが大切となっています。なんとなく楽になるとやめてしまうことが多いのですが、一生を通じて日常生活に筋トレやストレッチを取り入れて行って頂くとよいですね。
(膝関節水症の超音波画像:中央部の黒い部分がたまった水です)
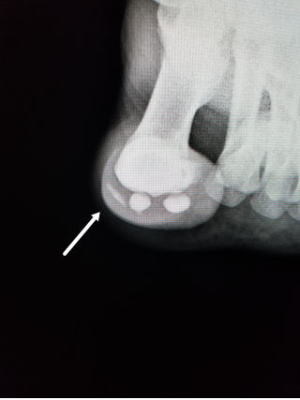
ケガをしてレントゲン撮影を受けて「骨は大丈夫です。」と説明を受けることは多いと思います。ところが痛みや圧痛が強いケースでMRIを撮影すると以下の通り骨折が見つかることがあります。このような骨折を不全骨折(不顕性骨折、不完全骨折ともいう)と呼びます。内部で骨折しているためにレントゲン撮影では分からず、数週間後に再検査すると仮骨が見つかって「ああ折れてましたね。」となることがあります。
レントゲンで骨折が見つからなくても痛みなどの臨床症状により、MRIによる精査を行ったり、骨折に準じて治療をします。レントゲンやMIRIはあくまでも診療のための補助でしかありません。所見が無いから大丈夫と言うわけではないのです。そこに必要なのは「診断力」ですね。
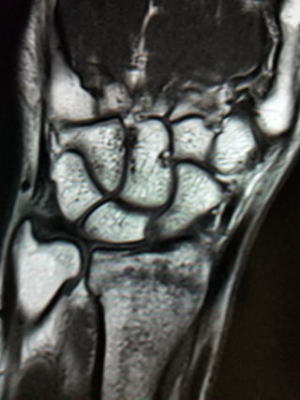
|
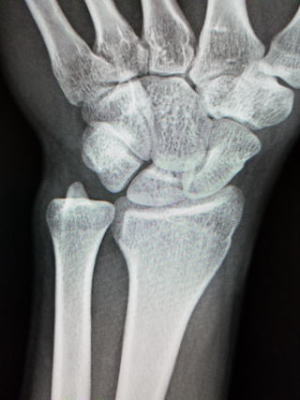
18歳以降の腰椎分離症は、ほとんどが偽関節なった終末期とされており対症療法が行われます。成人でもまれにハイレベルなアスリートで新たな分離症が起こったとの報告があります。今回、運動部で活動する成人の新鮮例を経験しましたので報告します。(本人の許可を得ています) 運動すると腰痛が出るようになり、続いているとのことで来院、レントゲン、MIRIを行いました。レントゲンでは所見がありませんでしたが、引き続き行ったMRIでは初期の分離症を認めましたので、本人と相談の上、部活の休止、徳島大式硬性コルセットを装着し、経過を見ました。症状はすぐに改善してきましたが、分離した骨がつくのに約4ヶ月掛かりました。最終確認はCTで行いました。MRIだと骨折周辺の浮腫像はよく描出されるのですが、骨折線自体は分かりにくい。CTで骨癒合を確認、伸展制限付きのスポーツ用腰サポーターに変更して部活に復帰して頂きました。 腰椎分離症は小学生~中学生ぐらいに発症したものは、早期に対応すれば治るチャンスがあります。ただ高校生ともなると時機を失して偽関節になってしまっているケースもよくあり、ましてや大学生ならほぼ偽関節となっています。 文献では成人例はハイレベルアスリートで起こるとされていますが、今回、通常の部活レベルの大学生でも起こることが分かりました。分離症の治療は、早期発見早期治療が原則ですので、運動系の部活やサークル活動をしていて腰痛が一週間以上続く場合、または繰り返す場合は、早めに整形外科を受診し対応するのが大切と考えます。 分離症の初期は、痛みが出ても運動を一週間程度休むと症状がなくなって、部活を再開し、また腰痛が出現を繰り返して、数ヶ月後には末期の分離症に移行してしまうことがよくあります。運動系部活での腰痛=分離症の発症の可能性。→最寄りの整形外科受診 まずは受診して鑑別診断をしっかり行ってください。 |
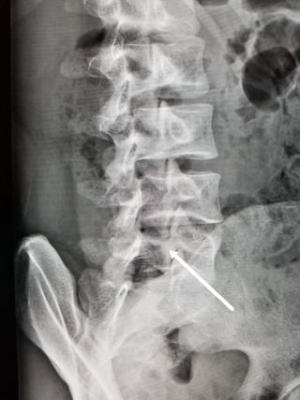 |
| 初診時、レントゲン 矢印部に異常所見なし |
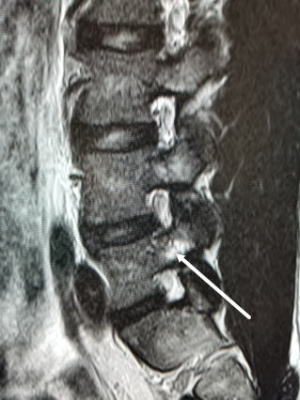 |
| 初診時、MRI 矢印部に信号変化 |
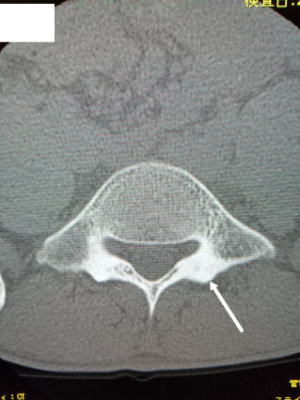 |
| 数ヶ月後にCT 骨癒合を認める |
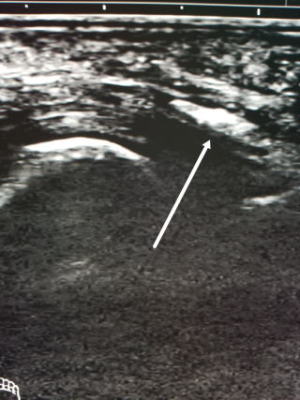
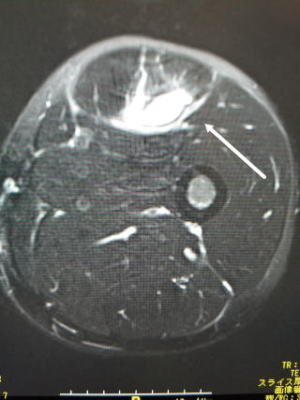
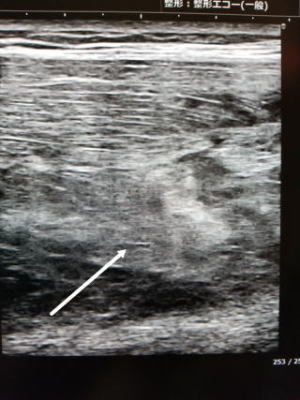
肉離れもきちんと調べると以下のような画像となります。左側MRI、右側:超音波
MRIは重症度が高い場合や他の疾患との鑑別に使います。超音波は動的に診ることができ、また経時的な変化も追えますので有り難いです。
圧痛がなくなり超音波で元通りの画像になれば、もとの運動も再開できます。
  |
変形性膝関節症は基本的には加齢による変化ですが、同じ年齢でも差はかなりあります。膝が痛くなったり、水がたまったりすると医療機関に受診することになります。しかしながら変形はかなり以前より始まっています。水がたまるのは病勢でいうと初期、中期、晩期に分けると中期に当たります。すなわち水がたまった時点でそこそこ進行していることになります。
変形性膝関節症の初期症状は、立つときに少し痛くなる程度でそれ以外にはほとんどありません。もう少し悪くなると坂道や階段で痛みが出ます。さらに悪化すると平地でも痛くなります。平地で痛くなるのはかなり進行したと思ってください。
残念ながら生じてしまった変形は元に戻りませんから、最近では変形の進んでいない時期に介入する方が良いとされます。膝に痛みが出ると神経性筋萎縮といって、膝周辺の筋肉がどんどん萎縮します。数ヶ月も放置すると歩くのが困難になることもあります。水がたまる頃には膝周りの筋肉はかなり萎縮しており、また水腫や筋萎縮により膝の曲げ伸ばしが制限され、関節が拘縮してきます。
変形が進むと注射(ヒアルロン酸)も効果が出にくくなります。従って目に見える変形が出てくる前に十分な対応を行っておくのがよいとされています。まず予防的に膝の筋トレとストレッチを行います。立ち座りで痛みが出だしたら医療機関での対応が必要です。それまでは予防的に筋トレとストレッチを行っておきましょう。
下垂足は腓骨神経麻痺で起こることは有名ですが、第5腰椎神経根症(L5神経根症)でも起こります。また脳疾患でもまれに単独末梢神経障害と同様の症状を起こすことがあり注意が必要です。(下垂手、下垂足)
「L5神経根症」と「腓骨神経麻痺」との鑑別は、後頚骨筋の障害の有無をみます。
*いずれも足関節の背屈、母趾の背屈が低下します
L5神経根症:後脛骨筋麻痺あり→足関節の底屈が出来ない、もしくは弱い
腓骨新家麻痺:後脛骨筋麻痺なし→底屈可
*中枢性疾患による下垂足との鑑別
限局された脳の血管障害(梗塞や出血)、腫瘍などの病変で起こることがあります。腓骨神経麻痺は膝外側後方の圧迫や外傷で起こることが多く、ギプス障害や手術時の圧迫でが有名です。脳の障害の場合は一般的には、単独神経障害の症状ではなく、複数の神経支配に渡って障害が出ることが多いのですが、まれに単独神経障害の症状だけしか診られないこともあり、この場合、鑑別が難しいとされます。丁寧な問診と神経症状の把握により分かる場合もあります。歩行中に急に麻痺になるといったことは、脳障害を示唆します。神経支配に何か矛盾がないかどうか丁寧に診ることも重要です。

脛骨跳躍型疲労骨折
脛骨の跳躍型疲労骨折は、難治性の吸収型疲労骨折であり、仮骨形成に乏しく、治療には長期間を要します。
骨形成型の疾走型疲労骨折とは異なり、6週間程度の運動制限では治癒しません。短期間の局所安静で痛みは改善し、レントゲン所見にも大きな変化が出てこず、安易に運動を再開すると更に悪化します。
慢性化した例や早期復帰をめざす場合は、髄内釘挿入を行います。一般の脛骨骨折と異なり骨折部の固定性、髄内血流よりも、伸張ストレスを回避するために髄内釘を骨皮質に密着させます。横止スクリューは不要です。
症状はランニングのストップ時やジャンプの着地時の痛みが中心で運動強度が上がれば痛みも増強します。症状が悪化すると階段昇降や起床時、動き始めの痛みが強くなります。
初期は2週間程度の安静で症状が改善するため、受診すること無くそのまま運動を自己判断で再開してしまうケースが多いとされています。
慢性化してしまうと保存療法には抵抗性で4ヶ月の運動休止を行っても治癒率は50%以下とされています。また経過中に完全骨折となることがあります。
慢性例では脛骨骨幹部前方の痛み、腫れ、圧痛があり、レントゲンで嘴状の仮骨形成とBlack-lineと呼ばれる骨吸収像もしくは明瞭な骨折線を認めるようになります。初期にはレントゲンの変化がみられないので注意が必要です。
スポーツの種類としては、バレーボール、バスケットボール、クラッシック・バレエに多くみられ、その他、陸上、体操、ハンドボール、野球、テニス、チアリーディング、バトミントン、アメフト、卓球でみられた。(関東労災病院における報告)
<治療方針>
保存的治療は完治が困難なことが多い。
初期例:発症1ヶ月程度の初期であれば、保存療法が有効。ランニングなどの下肢に負荷のかかる運動は6週間休止します。ハムストリングや殿筋の筋力強化は行います。徐々にランニングを開始しますが、ジャンプ動作や急激な力がかかる動作は控えます。3ヶ月程度、運動強度の制限を行います。
慢性化例:二か月程度の運動制限を行い、殿筋とハムストリングの強化で治癒例もあるとされています。骨折部が深部に進行することあり。
手術:運動中止が困難で確実にスポーツ復帰を期待する場合や完全骨折の危険性が高いもの、長期罹患例は手術の対象となります。髄内釘はリーミング径より0.5mm細い髄内釘を挿入し、骨皮質との密着をはかります。横止スクリューは使用しない。
後療法:手術翌日より荷重歩行可能。一週間程度で松葉杖は不要となります。術後一週間から自転車エルゴメーターを開始。3-6週間して挿入部の刺激が緩和すれば、レッグエクステンションやハーフスクワットなどの筋トレを行います。6週間以降、創通が軽度となれば、ランニングの許可。術後10週後に筋力測定実施し、健常比比80%以上の筋力であれば、徐々にスポーツ復帰を行います。3ヶ月より競技復帰に向けてトレーニングを高め、4-6ヶ月で復帰をめざします。
<典型的経過>
脊髄中心部の灰白質に病変が生じ髄節症状をきたし、その後、圧迫が増大するにつれて、脊髄周辺部に広がり索路症状が出ます。
1.→自覚症状は、脊髄中心部の灰白質の障害(手指のしびれ)で発症します。通常、障害の強い方の手指のしびれで発症し、その後、対側にもしびれが及び、両上肢の感覚障害が生じます。さらに進行すると、上肢の筋力低下も起こります。髄節症候:後角(上肢の感覚)障害→前角(上肢の筋力)障害
2.→さらに、錐体路(下肢の深部腱反射の亢進など痙性症状)
3.→さらに外側の障害で、後索と脊髄視床路などの上向性感覚路が障害され、下肢のしびれが出現、最終的には歩行障害となります。
索路症候:錐体路(下肢の痙性)、脊髄視床路(躯幹、下肢の感覚)
胸郭出口症候群(TOS)には
1.動脈性 TOS(aTOS)
2.静脈性 TOS(vTOS)
3.外傷性神経血管性TOS
4.真性神経性TOS(tnTOS)
5.非特異的 TOS
1~4は疾患概念や検査治療が明確にあり、手術が必要となることが多い。
一般の整形外科外来を訪れる TOS は非特異的 TOSであることが多い。
aTOSは鎖骨下動脈の圧迫を伴う稀な疾患..
上肢のだるさや動脈血流の障害により蒼白となる。血管を圧迫することにより内膜損傷や動脈瘤.、塞栓を起こすことがある。血管外科への紹介が必要。
vTOSは鎖骨下から腋窩静脈の還流障害を起こし、静脈血栓症が起こる。非特異的TOS に次いで多い。長時間労働後などに突然発症しチアノーゼをきたす。
外傷性神経血管性 TOSは鎖骨の外傷による稀な疾患。局所的な圧痛・腫脹に加えて、上肢内側の感覚異常が起こる。手術が必要なことが多い。
tnTOS はKL6または第7頚椎横突起から第1肋骨に伸びる線維性索状物により腕神経叢が下方から圧迫されて生じる。Th1> C8前枝、もしくは Th1有意の腕神経叢のうち、下神幹障害。→母指球優位の筋萎縮筋力低下
神経伝導速度検査で確定診断。しびれや痛みなどの感覚障害は主訴とならない。全例手術適応であるが、手術を希望しないことも多い。